Com quase duas décadas de atividade, o Serviço de Atendimento Móvel de Urgência (Samu), uma importante porta de entrada do Sistema Único de Saúde (SUS), teve seu desempenho avaliado pela primeira vez em uma pesquisa de abrangência nacional. De acordo com um levantamento realizado pela enfermeira Marisa Malvestio, pesquisadora do Programa de Pós-doutorado da Escola de Enfermagem da Universidade de São Paulo (EE-USP), o serviço público de ambulâncias acionado pelo telefone 192 transformou-se em um microcosmo tanto das grandes realizações quanto das dificuldades do SUS.
O Samu foi o primeiro fruto da Política Nacional de Urgências, criada em 2003, e atualmente assiste 85% da população em 67,3% dos municípios do país. Em 2019, seus serviços foram requisitados em ligações telefônicas feitas por mais de 19 milhões de brasileiros. Isso resultou em quase 4,3 milhões de atendimentos realizados por ambulâncias, UTIs móveis e, em quantidade bem inferior, helicópteros, embarcações e motocicletas – cerca de um atendimento para cada quatro ligações.

Imagem: Alexandre Affonso
Os números extraordinários do Samu escondem, contudo, uma desigualdade persistente no serviço que proporciona. Em um artigo publicado em julho de 2022 na revista Ciência & Saúde Coletiva, Malvestio e sua supervisora, Regina Márcia Cardoso de Sousa, docente da EE-USP, reuniram dados do Ministério da Saúde e do Instituto Brasileiro de Geografia e Estatística (IBGE) e mostraram que, embora a cobertura tenha aumentado mais de 5% no período de 2015 a 2019, alcançando 178 milhões de brasileiros, ainda existem lugares sem nenhum suporte ou onde há disponíveis poucas ambulâncias compartilhadas por vários municípios.
Em 2019, contavam-se 1.820 cidades sem acesso ao serviço, principalmente na região Norte – há exceções, como os estados de Roraima e Acre, com boa cobertura de ambulâncias, mas poucas UTIs móveis disponíveis. Em 1.938 cidades, o Samu ele era oferecido por consórcios municipais, seguindo a lógica de regionalização de atendimento do SUS. “Essa lógica é cruel, já que uma ambulância pode estar a 90 quilômetros do local em que é feita a chamada”, explica a pesquisadora, que trabalha no atendimento pré-hospitalar por ambulâncias na cidade de São Paulo desde 1990 e participou da implantação do Samu a partir de 2003.
A pesquisa de pós-doutorado de Malvestio originou outros dois estudos divulgados no repositório SciELO Preprints, cujo conteúdo está sendo avaliado por periódicos científicos. Um deles mostra a evolução da força de trabalho do Samu, que cresceu 14% entre 2015 e 2019, mobilizando 41,4 mil profissionais, como médicos, enfermeiros, técnicos em enfermagem, telefonistas, condutores de ambulância, entre outros. Os recursos humanos são claramente insuficientes para a operação dos 3.648 veículos disponíveis. Nas ambulâncias de suporte básico, acionadas em casos de menor complexidade, o contingente atual de técnicos de enfermagem e motoristas socorristas seria capaz de utilizar no máximo 67% dos veículos. Já no suporte avançado, composto por UTIs móveis, há médicos suficientes para apenas 36% da frota. Assim, enfermeiros, acompanhados ou não por técnicos de enfermagem, acabam atuando em ambulâncias de suporte avançado sem a presença de médicos em cerca de 60% dos atendimentos.
A pesquisadora destaca que o socorro chega, em média, em aproximadamente 30 minutos. “Isso é insuficiente para a pior das emergências, a parada cardiorrespiratória, que precisa ser revertida em seis minutos. Embora essas limitações gerem riscos para muitos pacientes, o Samu salva vidas o tempo todo e tem uma força de trabalho que atua de forma apaixonada. A Força Nacional do SUS, que agora está socorrendo a emergência sanitária do povo Yanomami em Roraima, é composta, em grande parte, por profissionais do Samu que se candidataram para essa missão”, diz.
No outro preprint, ela observou que o número de procedimentos realizados aumentou 28,5% entre 2015 e 2019. “Com o envelhecimento da população, a demanda por serviços de emergência aumenta bastante. Isso vem ocorrendo em muitos países e começa a acontecer no Brasil também”, afirma.
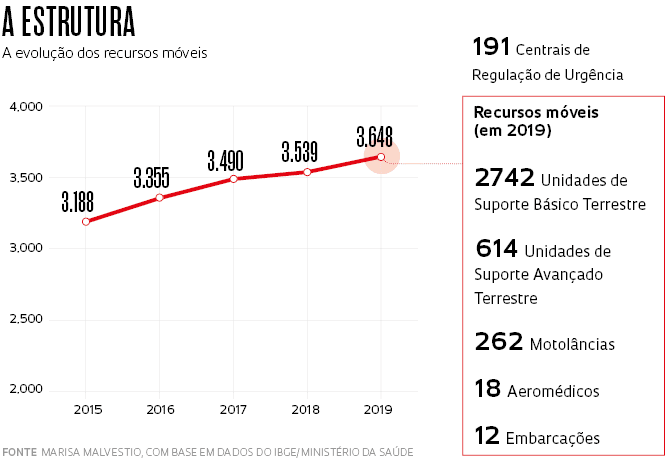
Imagem: Alexandre Affonso
Diariamente, as unidades de suporte básico realizam 3,3 atendimentos e as de suporte avançado 2,7. “A média internacional é de sete atendimentos diários. No sistema da Inglaterra, chega a 11. Provavelmente, só temos 3,3 porque muitos dos recursos móveis não têm equipes para operá-las 24h por dia ou cobrem áreas muito extensas, o que acarreta longos deslocamentos, entre outros motivos”, sugere. O telefone 192 dá acesso a uma central de regulação de urgência e emergência, em que telefonistas atendem as ligações e as repassam a um profissional com formação médica. Ele identifica a gravidade, faz um primeiro diagnóstico e define a prioridade e a necessidade de enviar um recurso móvel – uma ambulância comum ou uma UTI móvel.
O custeio do sistema deveria ser tripartite, com o governo federal bancando 50% dos custos – os repasses anuais do Ministério da Saúde estão na casa de R$ 1,3 bilhão. Estados e municípios dividiriam a outra metade. Na prática, algumas unidades da federação arcam com a parte dos municípios. “O Ministério da Saúde define como deve ser a organização do serviço, compartilha custeio e investimento, distribui ambulâncias e fiscaliza, mas quem opera, faz a gestão e tem o poder decisório é o município ou um conjunto deles, associados em consórcios”, afirma Malvestio.

Imagem: Alexandre Affonso
A médica Gisele O’Dwyer, pesquisadora da Escola Nacional de Saúde Pública da Fundação Oswaldo Cruz (Ensp-Fiocruz), diz que um dos méritos da investigação de Malvestio é apresentar uma análise do Samu de forma integral. “Foram feitos vários estudos de caráter regional, mas eles são incompletos porque o país é muito diverso. Há serviços muito frágeis Brasil afora”, afirma ela, que no início da década passada coordenou pesquisas sobre a implantação e situação do serviço no estado do Rio de Janeiro. A ausência de um sistema universal e uniforme frustrou uma das ambições iniciais do Samu, que era se tornar um grande observatório da saúde pública. “A ideia era que, se soubéssemos quais eram os problemas, a sua gravidade e o local onde ocorriam, seria possível conhecer os principais desafios da saúde pública do país e preparar o SUS para enfrentá-los”, afirma O’Dwyer.
O atendimento de urgência em ambulâncias tem dois modelos principais no mundo. Um deles, o dos Estados Unidos, baseia-se num tipo de profissional treinado para o atendimento pré-hospitalar: o paramédico. O outro, que de certa forma inspira a experiência brasileira, é o vigente em países da Europa. “Na França, os veículos precisam ter um médico, o que torna o serviço muito mais caro”, diz Marisa Malvestio. O sistema francês, implantado em 1986 com o nome Service d’Aide Médicale Urgente (serviço de assistência médica urgente), emprestou ao nosso sistema a sigla Samu. “Em outros países, como Inglaterra e Suécia, há presença maior de enfermeiros e com isso é possível cuidar de mais gente”, afirma.
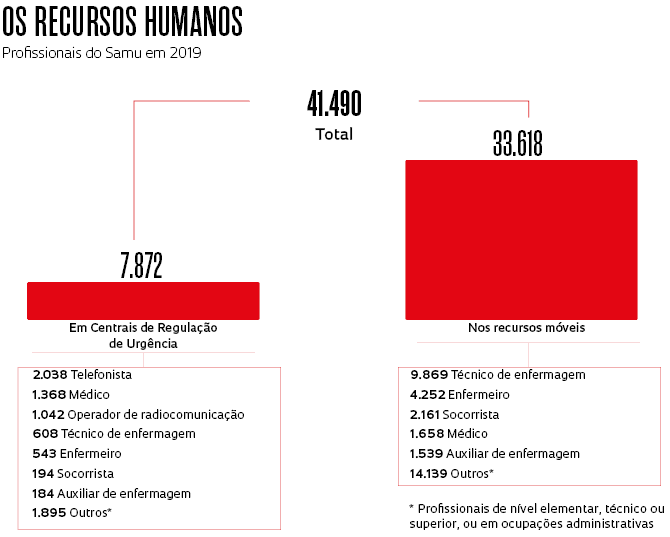
Imagem: Alexandre Affonso
O médico Oswaldo Tanaka, do Departamento de Política, Gestão e Saúde da Faculdade de Saúde Pública (FSP) da USP, diz que o fato de a maioria dos atendimentos ser feita no país por técnicos de enfermagem e enfermeiros não é um problema. “Eles são muito bem treinados para seguir protocolos, que buscam encurtar o tempo de assistência, salvar vidas e prevenir sequelas”, explica. Ele observa que, na situação atual de financiamento do SUS, seria difícil ampliar muito o número de médicos disponíveis no suporte móvel. “Temos que pensar em formas de melhorar a capacidade de fazer o diagnóstico e de chegar rápido ao hospital”, afirma.
Não se trata, naturalmente, de uma tarefa corriqueira. Tanaka classifica as dificuldades enfrentadas pelo serviço como um wicked problem, expressão usada para classificar problemas de resolução muito difícil ou mesmo impossível, cuja formulação exige premissas instáveis, complexas ou contraditórias. “O Samu talvez seja a parte mais complicada do SUS. Ele tem que estar preparado para qualquer emergência que atinja qualquer pessoa a qualquer momento – e dar a melhor resposta possível no espaço mais curto de tempo”, explica Tanaka, que, em meados da década passada, estudou o desempenho do serviço na cidade de São Paulo com sua orientanda de doutorado Flávia Saraiva Leão Fernandes, hoje professora da Universidade Federal de São Paulo (Unifesp). Esse trabalho registrou uma aparente contradição: nos atendimentos de UTIs móveis, que dispõem de um médico e equipamentos de suporte avançado, parte significativa dos casos resultava em morte. “Muitos casos eram bastante complicados e, mesmo com todos os esforços, não se conseguia evitar o desfecho ruim.”

Imagem: Alexandre Affonso
Na avaliação do pesquisador, os estudos de Malvestio contribuem para a compreensão de diferentes desafios do Samu, mas, para melhorá-lo, seria necessário buscar métricas diferentes das tradicionais. “A meu ver, dados sobre a cobertura do território e da população não ajudam muito a planejar o atendimento. O ponto de partida devem ser as queixas recebidas pelo 192 – quantos são acidentes de trânsito, fraturas, síncopes cardíacas, crises epiléticas, problemas relacionados a altas precoces de cirurgias e à drogadição”, diz Tanaka. “É preciso avaliar quando elas acontecem e quantas foram resolvidas. Até mesmo o dia da semana e as condições de trânsito no momento de emergência são importantes para o planejamento.”
O serviço, de todo modo, tem sido essencial para salvar vidas, como já ocorreu com o próprio pesquisador. Em 17 de agosto de 2021, Tanaka, então diretor da FSP-USP, participava de uma reunião virtual com outros docentes para discutir o retorno às atividades presenciais, quando foi interpelado por uma colega. “Sua voz está ficando pastosa”, ele ouviu. Em seguida a professora afirmou: “Você parece estar sofrendo um AVC. Deite no chão agora”. Ele, que estava sozinho em casa, obedeceu, perdeu a consciência e acordou em um hospital. Permaneceu na UTI por vários dias e se recupera de sequelas do incidente. “Fui salvo pelo Samu. A rapidez no socorro foi crucial”, afirma.
Para entender o SAMU
Central de Regulação de Urgência (CRU)
Atendimento telefônico responsável por receber demandas
Recursos móveis
Ambulâncias de suporte básico ou avançado, motolâncias, embarcações, aeromédicos
Unidade de Suporte Básico Terrestre (USB)
Ambulâncias de atendimento de pacientes de menor complexidade
Unidade de suporte avançado terrestre (USA)
UTIs móveis usadas no transporte de pacientes de alto risco em emergências pré-hospitalares ou entre hospitais. Conta com um médico e um enfermeiro, além do motorista socorrista
Motolância
Motocicletas conduzidas por enfermeiros ou técnicos de enfermagem treinados para acesso rápido ou em locais onde ambulâncias não chegam
Embarcação
Unidades de atendimento a populações onde o acesso só é possível por rios. Se for de suporte básico, é composta por condutor e técnico de enfermagem. Se o suporte for avançado, é necessário ter um médico e um enfermeiro
Aeromédico
Atendimento de urgência feito por médicos e enfermeiros treinados por meio de helicóptero ou avião


 Imagem: Alexandre Affonso
Imagem: Alexandre Affonso Imagem: Alexandre Affonso
Imagem: Alexandre Affonso Imagem: Alexandre Affonso
Imagem: Alexandre Affonso Imagem: Alexandre Affonso
Imagem: Alexandre Affonso Imagem: Alexandre Affonso
Imagem: Alexandre Affonso







